小児脳腫瘍
はじめに
小児脳腫瘍は小児がんの1つで,白血病に次いで多く,小児がんの約20%を占めており,肺や肝臓,腎臓など臓器に発生する「小児固形腫瘍(こけいしゅよう)」の中では最も多いご病気です。小児がんが全がん患者さまの約1%に過ぎないのに対して,小児脳腫瘍は全脳腫瘍患者さまの約8%を占めています。国内で小児脳腫瘍と診断される患者さまは年間約500人程度と考えられています。本邦の子どもの病死の原因の第1位は「小児がん」ですが,小児脳腫瘍は合併症と後遺症も多く,小児がんによる死因で最も多いとされます。
小児脳腫瘍は,脳のあらゆる部位に発症し,150種類以上もの細かな分類があります。年齢や腫瘍が発生した部位などによって治療法や予後が異なるのが特徴で,総じて小児脳腫瘍は治癒が困難な病気の一つに挙げられます。
脳腫瘍は脳や脊髄といった,生きていく上で重要な機能を担う部分に発生し,その部位を障害します。治療が終わっても日常生活に影響する障害や合併症を生じることも多いため,良性だからといって予後が良いとも限らず,小児脳腫瘍は良性なものも含めて「小児がん」と捉えられます。小児脳腫瘍はあらゆる小児がんの中で最も大きな合併症を引き起こす疾患といわれます。治癒したとしても何らかの合併症を有する可能性は90%以上と非常に高率であり,独立した日常生活を送るのに困難性を有する病的状態をきたす可能性も高いのです。疾患あるいは治療によって神経学的脱落症状のみならず,内分泌機能障害,認知機能障害(高次機能障害ともいいます),精神症状による社会適応障害など様々な障害を合併することが多く,小児がんによる後遺症の大きな要因となっています。したがって,小児脳腫瘍患者さまの生活の質 (Quality of Life: QOL)を含めた予後の向上は,全世界共通の急務とされています。
脳腫瘍の分類
脳腫瘍は,腫瘍の一部を採取したものを顕微鏡で観察して,どのような性格を有した腫瘍なのかで診断をつけて分類します(組織学的分類といいます)。世界保健機構(WHO)によって組織学的分類が定められており,本邦の小児脳腫瘍の組織型の割合は,神経膠腫(しんけいこうしゅ),胚細胞腫瘍(はいさいぼうしゅよう),髄芽腫(ずいがしゅ)の3種類の腫瘍で半数以上を占めます(図1)。

脳腫瘍を疑う症状
初発症状は一般的な疾患と区別がつかないことが多く,また脳腫瘍は脳・脊髄のあらゆる部位に発生するため,発生部位によって症状は多彩で,ときに診断は困難です。概して悪性度の高い腫瘍は症状をきたしやすく変化が分かりやすいため,発症から診断までの時間が短い傾向があります。一方で,悪性度の低い腫瘍ほど症状がゆっくり進行し,発症から診断まで時間がかかることが多いです。以下のような症状をみたら,早めに医療機関を受診して早期診断につなげ,早期に治療を開始することが大切です。
頭痛
小児脳腫瘍患者さまで最も多い初発症状で約1/3に認めます。しかし,脳腫瘍患者さまの多くは,頭痛以外に何らかの神経学的症候(ふらつき,めまいや手足の痺れなど)を伴います。したがって,頭痛の他に神経学的異常を伴う場合は,画像検査が必要になる可能性がありますので,医療機関を早めに受診してください。
乳幼児のお子さまの場合は自分から訴えることが難しい場合が多いため,判断が難しい場合があります。
悪心・嘔吐,ふらつき
悪心・嘔吐は頭痛に次いで多い症状です。頭蓋内圧亢進症状として頭痛や歩行時のふらつきとともに出現することが多く,嘔吐はしばしば早朝に起こります。緊急性の高い症状ですので,直ちに医療機関を受診しましょう。
ふらつきは,小脳に発生する腫瘍でみられることもあります(ふらふらと歩くため“失調性歩行”とも呼ばれます)。
眼症状(目が見えにくい,目の位置がおかしい),聴覚症状
視力低下や視野障害は,視神経やトルコ鞍上部と呼ばれる部位に発生する腫瘍で生じます。小児,特に年少児では,相当に視力や視野が障害されないと気づかない場合も多く注意が必要です。
眼位異常は,脳幹部・松果体・小脳の腫瘍で生じることが多いです。放置せずに眼科や小児科の医師に診察を受けましょう。
聴神経や脳幹部が障害される腫瘍では難聴などの聴覚症状が現れます。
けいれん,意識障害,その他の精神症状
大多数のけいれんの原因は脳腫瘍以外ですが(熱性けいれんやてんかんなど),大脳に発生する脳腫瘍で多くみられます。けいれんは命にかかわる重度な症状ですので,直ちに医療機関を受診してください。
振戦やチック,運動障害,行動・学習異常は基底核や中脳に発生する腫瘍でみられることがあります。
内分泌異常
脳内から分泌されるホルモンの均衡が崩れるために生じます。
多飲多尿(尿崩症)や思春期早発・遅発症などが挙げられます。尿崩症の場合はナトリウムなど電解質異常をきたすこともあります。
このような症状から脳腫瘍がみつかる方もいらっしゃいます。
乳幼児の初発症状
小児脳腫瘍の10-20%が3歳未満で発症します。
乳幼児は上手に自分の症状を大人に伝えることができません。したがって,乳幼児では不機嫌,活気低下,嘔吐,頭囲拡大が症状として多いです。
食欲不振による体重増加と,運動障害による早期の利き手決定や変更は,見逃されやすい症状ですので注意しましょう。
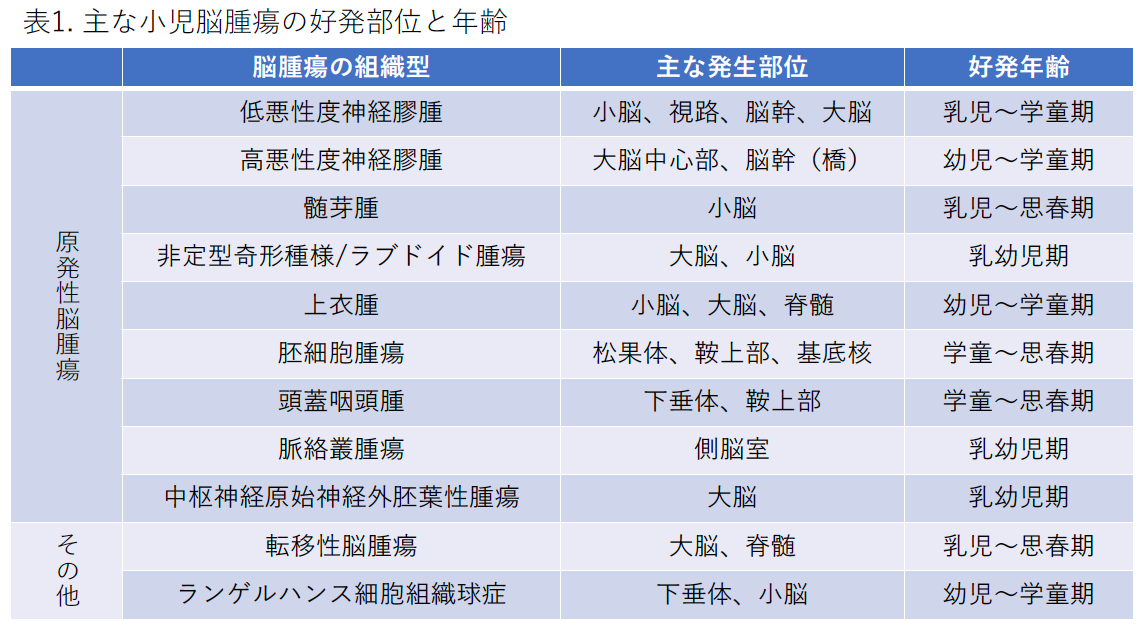
脳腫瘍の好発部位と年齢(表1)
主な小児脳腫瘍とその好発部位,好発年齢を表1にまとめました。
脳腫瘍の検査と診断
神経学的診察
まず,脳や神経・筋肉の機能を調べるために,問診や運動・感覚検査,視力・聴力検査を含む一連の神経学的診察を行います。眼科や耳鼻咽喉科などの小児科以外の医師による診察も受けます。これによって,意識状態や運動神経,感覚神経,脳神経に異常がないか評価します。小児脳腫瘍患者さまの場合,何らかの異常がみられることがほとんどです。
画像検査
頭蓋内(頭蓋骨の内部)を調べる画像検査には,CTとMRIの大きく2つの検査があります。レントゲンでは骨折は分かりますが,頭蓋内の腫瘍は描出できないことがほとんどです。緊急性が高い時はまずCTを撮影しますが,より詳細に調べるためにMRIを後で追加撮影することが多いです。時に腫瘍の広がりや悪性度の把握のために造影剤を使用したりします(点滴から投与いたします)。MRI検査は検査時間が長いため,お子さまが幼少の場合は,睡眠剤を投与して鎮静させていただく場合が多いです。
腫瘍マーカー検査
腫瘍の種類によっては腫瘍細胞が特異的に分泌する物質があり,これを腫瘍マーカーといって,診断の手がかりとなる場合があります。腫瘍マーカーは血液検査や尿検査で測定することができ,治療効果をみることにも利用されます。胚細胞腫瘍では血中や脳脊髄液中のhCGやAFPが上昇し鑑別診断に有用ですが,腫瘍マーカーのみで診断できる症例は極めて限定的です。以降に示す病理診断が重要です。
髄液細胞診検査
脳と脊髄は髄膜(ずいまく)で覆われ,その中は髄液(ずいえき)で満たされ保護されています。この髄腔内を満たしている髄液を採取し,腫瘍の進展や播種(はしゅ)がないかを調べます。髄液は腰椎穿刺(ようついせんし)と呼ばれる検査方法や,手術中に採取する方法があります。腰椎穿刺は痛みを伴う検査ですので,痛みをなくし不安を取り除く目的で,MRI検査と同様に鎮静下(静脈麻酔)で行います。
腫瘍病理診断
腫瘍の一部を手術により採取し,病理医が顕微鏡を用いて腫瘍の正体を調べて診断します。小児脳腫瘍は状態が悪く,入院後数日以内に早急に手術が必要な場合も少なくありません。手術時に腫瘍組織を摘出・採取し,同時に病理診断を行うことが多いです。必要に応じて,採取された腫瘍組織を用いて遺伝子など調べて腫瘍の種類の同定や予後予測に役立てます(分子遺伝学的検査といいます)。
病理診断から治療方針の決定へ
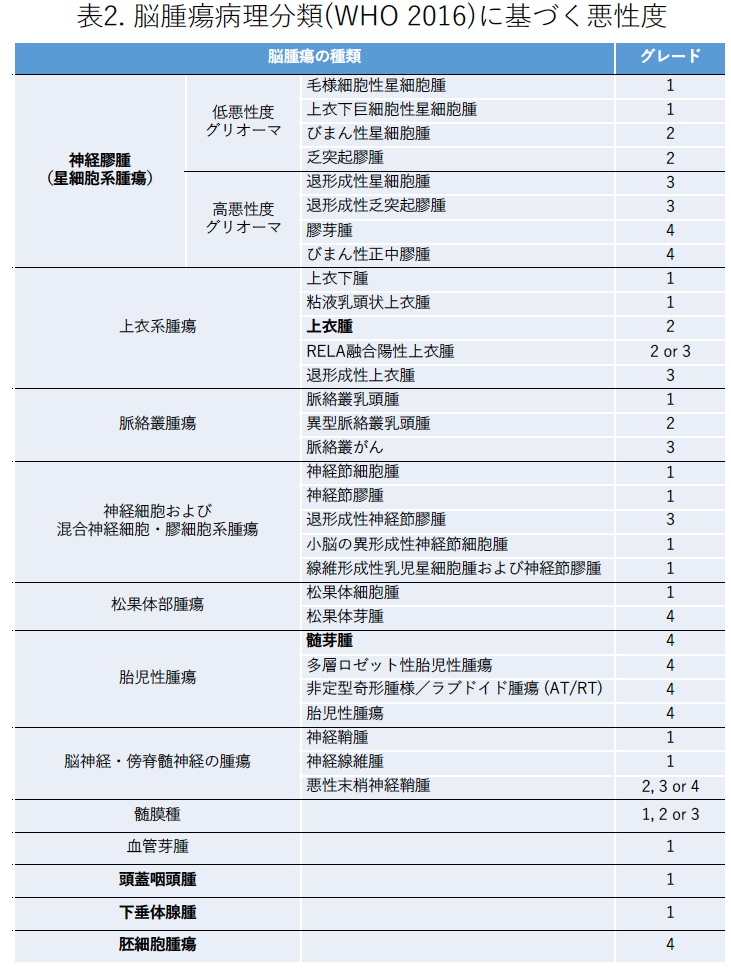
脳腫瘍の性質と患者さまの状態から治療方針を検討します。脳腫瘍の性質については,病理診断によって組織学的分類に基づいて悪性度(グレード)が決まります。この分類は世界的標準である世界保健機構WHOによるもので,代表的な小児脳腫瘍の種類と悪性度(グレード)を表2に示します(太字のものは小児脳腫瘍で特に多いものです)。
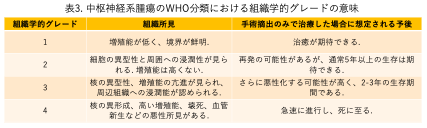
組織学的グレードは1〜4に分けられますが,これは手術のみで治療した場合の予後がおおよそどのくらい期待できるかによって決められています(表3)。グレード1は,低悪性度で手術により完全に取れれば再発の危険性は低く,化学療法(抗腫瘍薬)は一般的に不要とされています。ただし,グレード1でも完全摘出が難しい場合もありますので,患者さまごとに対応が異なります。一方,グレード4は高悪性度の腫瘍で進行が速く,手術で完全に腫瘍を取り除けても,術後に放射線療法や化学療法が追加されることが標準的です。
このように小児脳腫瘍の正確な病理診断とリスク分類には,病理医による組織学的診断と,最先端な分子遺伝学的検査が必須となってきています。
脳腫瘍の治療
脳腫瘍の治療には外科治療,放射線治療,化学療法(多剤併用),リハビリテーションの大きく4つがありますが,これらを小児科,脳神経外科,放射線治療科,リハビリテーション科など様々なスタッフで協力し合って多職種によるチーム医療を実践し,患者さまの治療に全力であたります。これを「集学的治療」といいます。患者さまの腫瘍の部位や大きさ・組織型,年齢,全身状態などを考慮して,手術中心の治療,放射線療法と化学療法を中心とした治療,両者を組み合わせた治療のいずれかを選択します。例えば,小児脳腫瘍で頻度の高い髄芽腫(グレード4)に対しては,外科的摘出術の後に放射線療法と化学療法を行うのが標準的となります。それに対して,胚細胞腫瘍(グレード4)では放射線療法と化学療法が,頭蓋咽頭腫(グレード1)では外科治療が主軸となります。
外科治療(手術)
脳神経外科のパートを参照してください。
放射線治療
放射線治療とは,腫瘍部にX線などの放射線を体の外からあてて,がん細胞を傷害し,殺腫瘍効果を発揮する治療法です。脳腫瘍に対する放射線治療の有効性は高いとされます。手術で腫瘍が完全に取り除けなかった場合や,高悪性度の脳腫瘍に対して行われます。放射線を照射する範囲や時期は患者さまの病状によって決めさせていただいております。照射範囲は腫瘍のある部位への「局所照射」と,中枢神経全体(脳と脊髄)への「全脳照射」もしくは「全脳全脊髄照射」に分けられます。
ただ,乳幼児では放射線治療による障害(特に認知機能障害)が年長児に比較して著しく重篤となるため,放射線治療は選択しにくいです。これはヒトの脳の髄鞘形成(神経伝達に関わる神経組織)は3歳頃にするため,それ以前の3歳未満の患者さまには認知機能障害を避けるため原則として放射線照射を行わないのです。3歳以上の患者さまでも,知能障害のリスクを軽減するために極力照射線量を減量するように心がけます。このため,化学療法が有効とされる脳腫瘍に対しては,放射線治療の前の段階で後述する化学療法をしっかり行い腫瘍をあらかじめ小さくしてから,最少線量の放射線照射を行うのが望ましいです。
当院では放射線治療科の専門医が患者さまの放射線治療にあたります。
化学療法
がん細胞をやっつけたり,増えないようにしたりする,いわゆる「抗がん剤(抗腫瘍薬)」を用いて治療するものです。髄芽腫や非定型奇形腫様/ラブドイド腫瘍 (AT/RT)などの高悪性度の脳腫瘍だけでなく,低悪性度のものであっても手術で取りきれなかった場合に行うことがあります。化学療法が有効かどうかは脳腫瘍の種類によって大きく異なります。特に胚細胞腫瘍は化学療法の奏功率が高く,逆に高悪性度グリオーマの膠芽腫やびまん性正中膠腫は非常に低いです。一方で,頭蓋咽頭腫や上衣腫,切除可能な低悪性度神経膠腫には化学療法は選択されません。そして,放射線治療が標準的治療とされている脳腫瘍でも,この化学療法により腫瘍を縮小させることで,放射線照射線量を軽減できたり,場合によっては中止することも可能となります。この意味でも放射線治療と化学療法を併用する意義は大きいと考えられています。
多くの抗腫瘍薬は点滴から投与されますが,中には内服薬もあります。特殊な方法として,脳や脊髄に直接薬を投与する目的で髄腔内投与という方法が用いられる場合があります。薬剤投与量や種類については,年齢や体格で異なるため,患者さまごとに検討する必要があります。代表的な薬剤として,ビンクリスチン(ビンカアルカイド系薬),シクロフォスファミド(アルキル化剤),シスプラチン(白金合剤),カルボプラチン(白金合剤),エトポシド(トポイソメラーゼ阻害薬),メトトレキセート(代謝拮抗薬)といった抗腫瘍薬を用います。さらに,テモゾロミドというアルキル化剤は経口投与が可能で,悪性神経膠腫の治療薬として広く使用されています。
化学療法で悪心・嘔吐を不安に感じられている方は多いですが,適宜で制吐剤(せいとざい)と呼ばれる吐き気止めを使用していきます。セロトニン受容体拮抗薬が制吐剤の代表格ですが,化学療法を投与する直前に点滴したり内服していただいたりします。また,化学療法後には骨髄抑制といって白血球,赤血球,血小板が減少し,それぞれ易感染性,易疲労感,出血傾向をきたします。このため感染予防として抗生剤を予防内服したり,白血球の回復を早める顆粒球コロニー刺激因子 (G-CSF)を投与したりします。また,貧血や血小板減少の対応策として,適宜の輸血療法を行います。嘔気・嘔吐などの消化器症状で食事や水分の摂取が難しくなったときには補液(点滴から水分を投与すること)や高カロリー輸液(栄養価の高い点滴を行うこと)を実施します。このような支持療法(しじりょうほう)も確実に行っていきます。
当院では患者さまのこのような内科的治療は,小児血液腫瘍チームが担当しております。私たちは数多くの小児血液腫瘍患者さまの診療に携わってきており,経験も豊富です。治療の目的や詳細内容を担当医からよく聞き,不明なことや不安なことをしっかり話し合った上で,ご本人とご家族が納得できる治療を選び,治癒に向けて共に前進していきましょう。
リハビリテーション
手術後の身体・認知機能など社会生活に欠かせない機能の回復をサポートいたします。理学療法士(PT)や作業療法士(OT),言語聴覚士(ST)などのリハビリテーション科スタッフも大きな役割を担っており,疾患および治療による合併症や後遺症の軽減・解決に向けて対応いたします。
参考文献
- 日本小児血液・がん学会, 小児血液・腫瘍学, 2015, 診断と治療社
- Louis DN, Perry A, Reifenberger G, et al. The 2016 World Health Organization Classification of Tumors of the Central Nervous System: a summary. Acta Neuropathol (Berl) 2016; 131(6): 803-820.
- Johnson DR, Guerin JB, Giannini C, et al. 2016 Updates to the WHO Brain Tumor Classification System: What the Radiologist Needs to Know. Radiographics 2017; 37(7): 2164-2180
- Gajjar A, Bowers DC, Karajannis MA, et al. Pediatric Brain Tumors: Innovative Genomic Information Is Transforming the Diagnostic and Clinical Landscape. J Clin Oncol 2015; 33(27):
- 近藤 聡英, 鈴木 まりお, 藤村 純也, 他. 小児脳腫瘍の現在までの知見と近未来展望. Jpn J Neurosurg 2019; 28(4): 211-219
- 永根 基雄. 悪性脳腫瘍の診断と治療. Jpn J Rehabil Med 2019; 56(8): 602-608
- 植木 敬介. 悪性脳腫瘍の治療 State-of the-artと近未来の展望. Dokkyo J Med Sci 2019; 46(3): 165-168
- 鈴木 一郎. 最近の小児の脳腫瘍:診断と治療の現状. 小児保健研究 2012; 71(1): 6-9
- 長嶋 達也, 河村 淳史, 山元 一樹. 小児脳腫瘍の集学的治療における外科的治療の意義. 小児がん 2010; 47(3): 384-390
- Hudson MM, Ness KK, Gurney JG, et al. Clinical ascertainment of health outcomes among adults treated for childhood cancer, JAMA 2013; 309: 2371-2381
- Rutka JT. Malignant brain tumours in children: present and future perspectives, J Korean Neurosurg Soc 2018; 61: 402-406
- 国立がん研究センターがん情報サービス[編]. 小児の脳腫瘍 受診から診断、治療、長期フォローアップへの流れ. 小児がん 187, 2019, でんし冊子
- 寺島 慶太[監修]. もっと知ってほしい小児脳腫瘍のこと. 2020, NPO法人キャンサーネットジャパン